A síndrome do intestino irritável (SII) é um distúrbio funcional do trato gastrointestinal caracterizado por dor abdominal crônica e alteração do hábito intestinal na ausência de qualquer causa orgânica. É a condição gastrointestinal mais diagnosticada e é responsável por aproximadamente 30% de todos os atendimentos gastroenterológicos. No entanto, apenas uma pequena porcentagem das pessoas procura atendimento médico.
➧ Epidemiologia (frequência e a distribuição) da síndrome do intestino irritável
➧ Etiologia da síndrome do intestino irritável
➧ Manifestações clínicas da síndrome do intestino irritável
➧ Diagnóstico da síndrome do intestino irritável
➧ Diagnóstico diferencial da síndrome do intestino irritável (SII)
➧ Curso natural da síndrome do intestino irritável (SII)
➧ Tratamento da síndrome do intestino irritável (SII)
➧ Modificação da dieta no tratamento da síndrome do intestino irritável (SII)
➧ Tratamento farmacológico da síndrome do intestino irritável (SII)
Epidemiologia (frequência e a distribuição) da síndrome do intestino irritável
A prevalência da síndrome do intestino irritável (SII), estimada a partir de estudos populacionais, é de aproximadamente 10 a 15%. A prevalência da SII é 25% menor em indivíduos acima de 50 anos em comparação com os mais jovens. A prevalência geral da SII em mulheres é maior em comparação com homens,14 e 9%, respectivamente. As mulheres possuem maior probabilidade de apresentar SII predominante com constipação quando comparadas aos homens.
A SII está associada a outras condições, incluindo fibromialgia, síndrome da fadiga crônica (também conhecida como doença de intolerância ao esforço sistêmico), doença do refluxo gastroesofágico, dispepsia funcional, dor no peito não cardíaca e distúrbios psiquiátricos, incluindo depressão maior, ansiedade e somatização.
A fisiopatologia da SII permanece incerta. É visto como um distúrbio resultante de uma interação entre vários fatores. Apesar de várias investigações, os dados são conflitantes e não foi encontrada nenhuma anormalidade específica para esse distúrbio. O foco tradicional nos estudos tem sido as alterações na motilidade gastrointestinal e na hipersensibilidade visceral. Estudos mais contemporâneos consideraram o papel da inflamação, alterações na flora fecal e crescimento bacteriano. Também está sendo considerado o papel da sensibilidade alimentar. A existência de uma predisposição genética também está sendo investigada.
Embora anormalidades motoras do trato gastrointestinal (contrações intestinais aumentadas e irregulares e tempo de trânsito colônico anormal) sejam detectáveis em alguns pacientes com SII, nenhum padrão predominante de atividade motora emergiu como um marcador para a SII.
A hipersensibilidade (quando a resposta a estímulos intestinais está aumentada, ou seja, estímulos que normalmente passariam despercebidos como: consciência e a dor causadas pela distensão intestinal e aumento mensurável na circunferência abdominal associada ao inchaço [sensação de plenitude abdominal], embora isso possa não estar relacionado a quantidade de gás intestinal) seletiva dos nervos viscerais no intestino foi observada em pacientes com SII e é uma explicação para os sintomas da SII.
Inflamação intestinal com ativação do sistema imunológico da mucosa caracterizada por alterações em determinadas células imunes e marcadores em alguns pacientes com síndrome do intestino irritável como o aumento do número de linfócitos e mastócitos no cólon e no intestino delgado.
Alguns pacientes relacionam o aparecimento dos sintomas da SII após uma gastroenterite infecciosa (diarreia aguda). A causa dos sintomas intestinais após infecção aguda é incerta, embora várias teorias (má absorção, aumento de células enteroendócrinas/linfócitos e uso de antibióticos) tenham sido propostas.
Existem especulações de que mudanças na composição da flora intestinal (microflora fecal) estariam associadas a síndrome do intestino irritável (SII). Dados sugerem que a microbiota fecal em indivíduos com SII difere de controles saudáveis e varia de acordo com o sintoma predominante. Estudos encontraram, em alguns pacientes, redução de lactobacillus e bifidobacteria e aumento das concentrações de espécies como enterobacteriaceae, coliformes e bacteroides, particularmente nos pacientes com diarreia ou constipação.
O supercrescimento bacteriano do intestino delgado está associado a um aumento do número e/ou tipo de bactérias no intestino delgado. No entanto, dados relatando associação entre síndrome do intestino irritável (SII) e supercrescimento bacteriano do intestino delgado têm sido conflitantes.
O papel dos alimentos na fisiopatologia da SII não está claro. As investigações se concentraram no desenvolvimento de anticorpos específicos para alimentos, má absorção de carboidratos e sensibilidade ao glúten. Alguns pacientes com SII relatam piora dos sintomas após comer e percebem intolerância alimentar a certos alimentos. Má absorção de carboidratos fermentáveis (frutose, sorbitol e lactose) no cólon levariam aos sintomas da SII, no entanto, o papel da má absorção de carboidratos continua sendo um tópico de investigação. Sensibilidade ao glúten, vários estudos sugerem alguma sobreposição entre doença celíaca e SII, sendo assim, devem ser tomadas medidas para confirmar a ausência de doença celíaca antes do diagnóstico de SII em um paciente com testes sorológicos sugestivos de doença celíaca.
A suscetibilidade genética à SII é sugerida por vários estudos com gêmeos, embora os padrões familiares também possam refletir fatores sociais subjacentes. Associações entre genes específicos e SII estão sob investigação.
Fatores psicossociais podem influenciar a expressão dos sintomas da SII. Uma hipótese unificadora sobre o papel na SII do estresse e do neuroticismo psicológico (nível crônico de desajustamento e instabilidade emocional). As pessoas passam a apresentar padrões emocionais associados a um desconforto psicológico causado por aflições, angústias e sofrimentos.
É frequente a associação entre as crises da SII e o estresse e também a coexistência de distúrbios psiquiátricos ou psicológicos. A prevalência de distúrbios psiquiátricos e psicológicos (depressão, ansiedade e insônia) varia de 40% a 90%, portanto estão fortemente associados à SII. A depressão, relativamente mais comum, apresenta prevalência de 30% na SII em comparação com 18% na população em geral. Também é observada em alguns pacientes a transição para outras manifestações funcionais digestivas, como a dispepsia funcional e proctalgia.
A síndrome do intestino irritável (SII) é caracterizada por dor abdominal crônica e alterações do hábito intestinal.
Dor abdominal crônica na síndrome do intestino irritável
A dor abdominal na SII é geralmente descrita como uma cólica com intensidade variável e exacerbações periódicas. A localização e o caráter da dor são muito variáveis. A gravidade da dor pode variar de leve a grave. A dor está frequentemente relacionada à evacuação, enquanto em alguns pacientes a dor abdominal é aliviada com a evacuação, outro relatam piora da dor com a evacuação. O estresse emocional e as refeições podem agravar a dor. Pacientes com SII também relatam frequentemente inchaço abdominal e aumento da produção de gás na forma de flatulência ou arroto.
Alteração do hábito intestinal na síndrome do intestino irritável
Os sintomas da SII incluem diarreia, constipação, diarreia e constipação alternadas ou hábito intestinal normal alternado com diarreia e/ou constipação.
A diarreia é geralmente caracterizada pela evacuação amolecida, frequente e em volume pequeno a moderado. As evacuações geralmente ocorrem durante o horário de vigília, mais frequentemente pela manhã ou após as refeições. A maioria das evacuações é precedida por cólica abdominal e acompanhada de urgência fecal e sensação de evacuação incompleta ou tenesmo. Aproximadamente metade dos pacientes com SII se queixam da eliminação de muco com fezes. Diarreia volumosa, sangue, diarreia noturna e fezes oleosas não são características da SII.
A constipação é caracterizada por fezes geralmente endurecidas e podem ser descritas na forma de cíbalos (picadas). Os pacientes também podem queixar-se de tenesmo mesmo quando o reto está vazio.
Suspeita-se da síndrome do intestino irritável (SII) em pacientes com dor abdominal crônica associado a alteração do hábito intestinal (constipação e/ou diarreia). O diagnóstico clínico da SII requer a presença dos critérios de diagnóstico baseados nos sintomas e na exclusão de doenças orgânicas subjacentes.
Critérios de diagnóstico
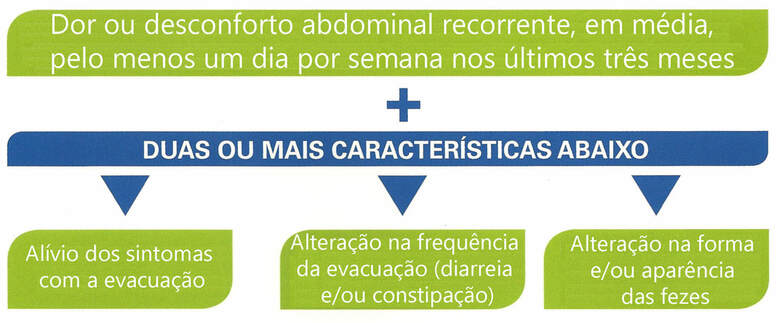
Os critérios de Roma IV são os mais utilizados. É definido como dor ou desconforto abdominal recorrente, em média, pelo menos um dia por semana nos últimos três meses, associado a dois ou mais dos seguintes critérios:
- Associado ao alívio dos sintomas com a evacuação;
- Associado a alteração na frequência da evacuação (diarreia e/ou constipação);
- Associado a alteração na forma e/ou aparência das fezes.
O “desconforto abdominal” é a distensão abdominal e/ou sensação de estufamento abdominal não descrita como dor pelo paciente.
Subtipos da síndrome do intestino irritável
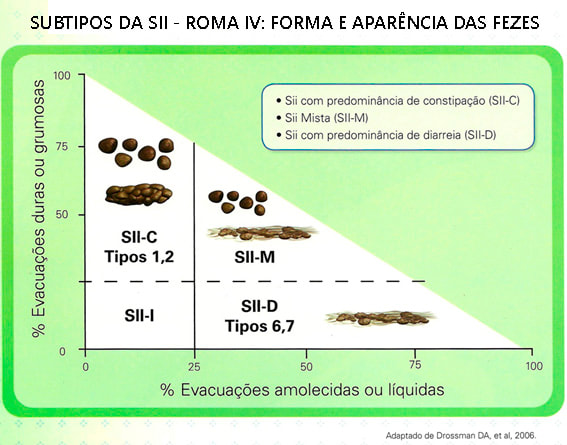
Os subtipos da SII são definidos pela forma predominante das fezes descritas pelos pacientes. A Escala de Bristol deve ser usada para classificar a forma das fezes.
- SII com constipação predominante – mais de 25% das evacuações são de fezes endurecidas tipo 1 e 2 da Escala de Bristol. Mais comum no sexo feminino.
- SII com diarreia predominante – mais de 25% das evacuações são de fezes amolecidas tipo 6 e 7 da Escala de Bristol. Mais comum no sexo masculino.
- SII com hábitos intestinais mistos – mais de 25% das evacuações alternam fezes endurecidas tipo 1 e 2 da Escala de Bristol com fezes amolecidas tipo 6 e 7 da Escala de Bristol.
- SII não classificada – quando os pacientes preenchem os critérios de diagnóstico para SII, mas não podem ser categorizados com precisão em um dos outros três subtipos.
Escala de Bristol da forma das fezes. O aspecto visual das fezes e dividido em sete tipos distintos:
Ocorrem flutuações nos sintomas com o passar do tempo, isto é, os sintomas podem estar presentes durante algum tempo e melhorar parcial ou totalmente por período variável.
Pacientes com a SII podem apresentar sintomas fora do trato gastrointestinal como:
- Fadiga
- Cefaleia
- Fibromialgia
- Sintomas urológicos:
√ Urgência urinária
√ Polaciúria
- Sintomas ginecológicos:
√ Dor pélvica
√ Dispareunia
Avaliação cínica inicial da síndrome do intestino irritável
História clínica e exame físico
A história médica serve para identificar manifestações clínicas da SII, bem como para identificar outras possíveis causas de sintomas semelhantes. O Escala de Bristol das fezes deve ser usado para registrar a consistência das fezes. Uma história clínica completa é importante com especial atenção aos sintomas preocupantes para doenças orgânicas. A história deve incluir a exposição a uma variedade de medicamentos que podem causar sintomas semelhantes (tabela 1 – medicamentos que podem causar constipação e tabela 2 – medicamentos que podem causar diarreia).
Pacientes pode relatar uma gastroenterite viral ou bacteriana aguda antes do início dos sintomas da SII. A avaliação do histórico familiar deve incluir a presença de doença inflamatória intestinal, câncer colorretal e doença celíaca. O exame físico geralmente é normal em pacientes com SII. No entanto, os pacientes podem apresentar leve sensibilidade abdominal à palpação. Em pacientes com constipação, um exame retal pode ser útil na identificação do anismo (contratura anal paradoxal).
Exames de laboratório
Não há teste laboratorial de diagnóstico definitivo para a SII. O objetivo dos exames de laboratório é principalmente excluir um diagnóstico de doença orgânica.
√ Em todos os pacientes com suspeita de SII, deve ser solicitado um hemograma completo.
√ Em pacientes com diarreia, deve-se solicitar o seguinte:
•Calprotectina fecal: calprotectina fecal acima de 50 mcg/g apresentou sensibilidade e especificidade combinadas para DII (doença inflamatória intestinal) de 81 e 87%, respectivamente);
•Exames de fezes para giárdia e outras parasitoses;
•Exames sorológico para doença celíaca;
•Níveis de proteína C reativa, somente se calprotectina fecal não puder ser realizada.
•Glicemia de jejum, exames tireoidianos (T4 livre, TSH), e provas de função hepática (fosfatase alcalina, gamaGT, bilirrubinas, amilase, TGO e TGP).
√ Rastreamento do câncer colorretal apropriada para a idade em todos os pacientes.
√ Manometria anorretal em pacientes com constipação grave refratária para descartar anismo (contratura anal paradoxal).
Avaliação adicional com base na presença de sinais e sintomas de alarme “red flags”
A extensão de exames adicionais depende da presença de sinais e sintomas de alarme, as chamadas “red flags”. Embora a presença de características preocupantes possa identificar pacientes com maior probabilidade de ter uma doença orgânica, a maioria dos pacientes terá uma avaliação negativa.
Os sinais e sintomas de alarme incluem:
√ Idade de início após os 45 anos;
√ Sangramento anorretal ou melena;
√ Diarreia noturna;
√ Dor abdominal progressiva;
√ Perda de peso inexplicável;
√ Alterações laboratoriais (anemia por deficiência de ferro, proteína C reativa ou calprotectina fecal elevada);
√ História familiar de DII ou câncer colorretal.
Pacientes sem sinais e sintomas de alarme
Em pacientes que atendem aos critérios de diagnóstico para SII e não possuem sinais e sintomas de alarme, não é recomendado rotineiramente nenhum exame adicional além da avaliação inicial. Essa abordagem diagnóstica limitada exclui doenças orgânicas em mais de 95% dos pacientes.
Pacientes com sinais e sintomas de alarme
Em pacientes com sinais e sintomas de alarme, é recomendado avaliações adicionais para excluir outras causas de sinais e sintomas semelhantes. A avaliação diagnóstica é baseada na apresentação clínica e geralmente inclui a colonoscopia em todos os pacientes e exames de imagens (tomografia computadorizada ou ressonância magnética) em casos selecionados. Em pacientes com diarreia, é necessário a colonoscopia para avaliar a presença de DII e biópsias para excluir colite microscópica.
Os exames de imagem do cólon (por exemplo, tomografia computadorizada de abdome) se houver suspeita clínica de lesão estrutural. A modalidade de imagem é orientada pela apresentação clínica. Como exemplo, se dor, inchaço, saciedade precoce e constipação são recentes em uma mulher na pós-menopausa, realizamos uma imagem pélvica com ultrassom e/ou tomografia computadorizada abdominal.
O diagnóstico diferencial da síndrome do intestino irritável (SII) é amplo.
Em pacientes com sintomas predominantes de diarreia, outras causas importantes de diarreia crônica incluem doença celíaca, colite microscópica, supercrescimento bacteriano do intestino delgado e doença inflamatória intestinal.
A constipação pode ser secundária a doença orgânica, anismo (contratura anal paradoxal) ou trânsito colônico lento (inércia colônica). Embora alguns desses diagnósticos sejam excluídos durante o curso da avaliação em pacientes com suspeita de SII, outros diagnósticos requerem testes de diagnóstico adicionais e precisam ser realizados apenas em pacientes selecionados com sinais e sintomas de alarme.
Outras causas de diarreia crônica e constipação são discutidas em detalhes separadamente.
A maioria dos pacientes com síndrome do intestino irritável (SII) apresenta sintomas crônicos que variam em gravidade ao longo do tempo. Os pacientes também podem sofrer uma mudança no subtipo de SII ao longo do tempo, sendo a mudança mais frequente a partir de constipação predominante ou diarreia para hábito intestinal misto.
O estabelecimento de uma relação médico-paciente e a continuidade dos cuidados são fundamentais para o manejo de todos os pacientes com síndrome do intestino irritável (SII). Em pacientes com sintomas leves e intermitentes que não comprometem a qualidade de vida, inicialmente é recomendado modificações no estilo de vida e na dieta, em vez de agentes farmacológicos específicos.
Em pacientes com sintomas leves a moderados que não respondem ao tratamento inicial e em pacientes com sintomas moderados a graves que afetam a qualidade de vida, é recomendado o tratamento farmacológico complementar.
Modificação da dieta no tratamento da síndrome do intestino irritável (SII)
Dieta e medidas comportamentais no tratamento da síndrome do intestino irritável (SII)
Exclusão de alimentos fermentáveis (FODMAPs) que produzem gases
Uma história dietética cuidadosa pode revelar padrões de sintomas relacionados a alimentos específicos. Pacientes com SII podem se beneficiar da exclusão de alimentos produtores de gases; uma dieta pobre em oligossacarídeos, dissacarídeos, monossacarídeos e polióis fermentáveis (FODMAPs); e em casos selecionados, restrição da lactose e glúten (tabela 1). Não há evidências suficientes para apoiar os testes de alergia alimentar de rotina em pacientes com SII.
Características e fontes de FODMAPs comuns
|
Palavra que corresponde à letra na sigla
|
Compostos nesta categoria
|
Alimentos que contêm esses compostos
|
|
|
F
|
Fermentáveis
|
Value
|
|
|
O
|
Oligossacarídeos
|
Frutanos, galacto-oligossacarídeos
|
Trigo, cevada, centeio, cebola, alho-poró, parte branca da cebola, alho, cebolinha, alcachofra, beterraba, erva-doce, ervilha, chicória, pistache, castanha de caju, legumes, lentilhas e grão de bico
|
|
D
|
Dissacarídeos
|
Lactose
|
Leite, creme, sorvete e iogurte
|
|
M
|
Monossacarídeos
|
“Frutose livre” (frutose em excesso de glicose)
|
Maçãs, peras, mangas, cerejas, melancia, aspargos, ervilhas, mel, xarope de milho com alto teor de frutose
|
|
A
|
And (e)
|
Value
|
Value
|
|
P
|
Polióis
|
Sorbitol, manitol, maltitol e xilitol
|
Maçãs, peras, damascos, cerejas, nectarinas, pêssegos, ameixas, melancia, cogumelos, couve-flor, goma de mascar e produtos de confeitaria adoçados artificialmente
|
Tanto a dieta baixa em FODMAP quanto uma rigorosa dieta tradicional (refeição em horários regulares; evitar grandes refeições; ingestão reduzida de gordura, fibras insolúveis, cafeína e alimentos que produzem gás, como feijão, repolho e cebola) melhoram os sintomas da SII.
Exclusão de alimentos que produzem gases no tratamento da síndrome do intestino irritável (SII)
Os pacientes com SII devem ser aconselhados a excluir alimentos que aumentam a flatulência (por exemplo, feijão, cebola, aipo, cenoura, passas, bananas, damascos, ameixas secas, couve de Bruxelas, gérmen de trigo, pretzels e bagels), álcool e cafeína. A hipersensibilidade visceral subjacente pode explicar o desconforto exagerado experimentado por pacientes com SII com o consumo de alimentos produtores de gás.
Exclusão da lactose no tratamento da síndrome do intestino irritável (SII)
Pacientes com intolerância conhecida à lactose devem fazer uma dieta restrita em lactose. Sugiro também uma dieta livre de lactose em pacientes que se queixam de inchaço abdominal persistente, mesmo com a dieta de exclusão de alimentos produtores de gás.
Como a melhora dos sintomas não implica necessariamente má digestão da lactose, o diagnóstico de intolerância à lactose deve ser confirmado com testes respiratórios (teste oral de tolerância a lactose). Indivíduos que não apresentam evidências de intolerância à lactose no teste respiratório, mas que apresentam sintomas com a ingestão de leite, podem ter intolerância a outros componentes do leite (por exemplo, proteína do leite de vaca) e podem tolerar leite de outros mamíferos ou de soja.
Embora a incidência de má absorção de lactose não seja maior em pacientes com SII, pacientes com SII e intolerância à lactose apresentam uma resposta exagerada dos sintomas à ingestão de lactose. Pacientes com intolerância à lactose não diagnosticada podem ter melhora clínica duradoura quando submetidos a uma dieta restrita à lactose.
Dieta baixa em FODMAP no tratamento da síndrome do intestino irritável (SII)
Sugiro uma dieta com baixo teor de oligo, di e monossacarídeos e polióis fermentáveis (FODMAPs) em pacientes com SII com inchaço ou dor abdominal, apesar da exclusão de alimentos produtores de gás. Esses carboidratos de cadeia curta são mal absorvidos e são osmoticamente ativos na luz intestinal, onde são fermentados rapidamente, resultando nos sintomas de inchaço e dor abdominal. Uma dieta baixa em FODMAP envolve a eliminação de um número maior de alimentos com alto teor de FODMAP que não seriam excluídos na dieta que apenas evita alimentos produtores de gás (por exemplo, alimentos que contêm frutose, incluindo mel, xarope de milho com alto teor de frutose, maçãs, peras, mangas, cerejas ou oligossacarídeos, incluindo trigo).
A dieta alimentar baixa em FODMAP deve ser prescrita por um nutricionista treinado para evitar uma dieta excessivamente restritiva. A dieta restritiva em FODMAP consiste em eliminar inicialmente os FODMAPs da dieta por seis a oito semanas e, após a resolução dos sintomas, reintrodução gradual de alimentos ricos em carboidratos fermentáveis para determinar a tolerância individual a carboidratos fermentáveis específicos.
Exclusão do glúten no tratamento da síndrome do intestino irritável (SII)
O glúten altera as funções da barreira intestinal em pacientes com SII-diarreia. A sensibilidade ao glúten não celíaca é sugerida como um mecanismo subjacente para a geração dos sintomas em pacientes com SII, mas evidências para apoiar a prevenção do glúten em pacientes com SII são conflitantes.
É possível que a melhora sintomática associada a uma dieta sem glúten não seja causada pela remoção da proteína do glúten, mas pela redução de frutanos (compostos orgânicos, classificados como açúcares-álcoois, polímeros da Frutose sintetizados a partir da Sacarose, que ocorrem na natureza em vegetais).
Fibra no tratamento da síndrome do intestino irritável (SII)
O papel da fibra em pacientes com SII é controverso, mas, dada a ausência de efeitos colaterais graves e potencial benefício, o psyllium deve ser considerado em pacientes com SII cujo sintoma predominante seja a constipação. Como alguns pacientes podem apresentar aumento do inchaço e gases abdominal, sugiro uma dose inicial de psyllium de metade a uma colher de sopa por dia. A dose deve ser aumentada lentamente com base na resposta ao tratamento.
Atividade física no tratamento da síndrome do intestino irritável (SII)
A atividade física deve ser recomendada em pacientes com SII, com um benefício potencial em relação aos sintomas da SII e aos benefícios gerais do exercício para a saúde. Recomenda-se uma atividade física moderada a intensa de 20 a 60 minutos três a cinco dias por semana. Geralmente após 12 semanas esses pacientes tendem a apresentar melhora clínica na gravidade dos sintomas da SII e também têm uma probabilidade significativamente menor de piora dos sintomas da SII.
Tratamento farmacológico da síndrome do intestino irritável (SII)
Recomenda-se tratar com medicamentos os pacientes com sintomas moderados a graves da síndrome do intestino irritável (SII) que comprometem a qualidade de vida. Como o SII geralmente se apresenta com vários sintomas, o tratamento deve ser baseado no sintoma e subtipo predominante. As alterações no tratamento devem ser realizadas em intervalos de duas a quatro semanas.
Ensaios randomizados avaliando agentes farmacológicos específicos demonstraram sua superioridade em comparação com o placebo. No entanto, existem poucos estudos controlados avaliando estratégias específicas de como esses medicamentos devem ser usados em conjunto com outros tipos de tratamento (por exemplo, terapia de fibras), quanto tempo eles devem ser usados ou se devem ser administrados continuamente ou conforme necessário. Recomenda-se o tratamento medicamentoso para controlar crises de sintomas (por exemplo, antidiarreicos), mas também pode-se usar a terapia farmacológica contínua (por exemplo, medicamentos antidepressivos tricíclicos) por períodos de meses ou anos.
Tratamento farmacológico da síndrome do intestino irritável (SII) com constipação
Em pacientes com SII com constipação (SII-C) que falham no tratamento inicial com fibra solúvel (por exemplo, psyllium), sugiro o polietilenoglicol (PEG). Nos pacientes com constipação persistente apesar do tratamento com PEG, recomenda-se a LUBIPROSTONA na dose de 8mcg (2X/dia), em ambos os sexos e nos constipados graves a dose de 24mcg (2x/dia). Em mulheres com menos de 65 anos que falham com esses agentes, o tegaserod é uma alternativa. O Tegaserod também é uma opção na SII com hábito intestinal misto que falham com o PEG.
Laxantes osmóticos no tratamento da síndrome do intestino irritável (SII) com constipação
O PEG é barato, amplamente disponível e tem menos efeitos colaterais em comparação com outros laxantes osmóticos (por exemplo, lactulose e leite de magnésia). Inicialmente, recomenda-se a dose de 17 g de pó dissolvido em 250 mL de água uma vez ao dia e titulamos para cima ou para baixo (até um máximo de 34 g por dia). No entanto, os efeitos colaterais do inchaço e desconforto abdominal limitam o uso de PEG. O tratamento com PEG melhora a constipação, mas não a dor abdominal
Lubiprostona no tratamento da síndrome do intestino irritável (SII) com constipação
A Lubiprostona melhora a secreção de líquidos intestinais ricos em cloretos. A lubiprostona é usado no tratamento da SII-constipação em mulheres com 18 anos ou mais. A dose aprovada é de 8 microgramas duas vezes ao dia é menor que a dose aprovada para o tratamento da constipação idiopática crônica. A lubriprostona não foi diretamente comparada com outras opções de tratamento para a SII-constipaçõa e a sua segurança a longo prazo ainda deve ser estabelecida.
Tegaserode no tratamento da síndrome do intestino irritável (SII) com constipação
O tegaserode, agonista do receptor 5-hidroxitriptamina-4 (5-HT4, aumenta a motilidade colônica. O tegaserod reduz a dor abdominal na SII, bem como melhora a constipação. O tegaserode pode melhorar os sintomas dispépticos quando presentes. A segurança do tegaserode não foi estabelecida em homens com SII-constipação e em mulheres acima de 65 anos. História de colite isquêmica, isquemia intestinal, obstrução ou aderência intestinal, doença sintomática da vesícula biliar e suspeita de disfunção do esfíncter de Oddi são algumas das contraindicações para o uso de tegaserod.
Tratamento farmacológico da síndrome do intestino irritável (SII) com diarreia
Em pacientes com SII propensos a diarreia, as fezes são caracteristicamente moles e frequentes, mas com volume diário total normal. Em pacientes com diarreia como sintoma predominante, recomenda-se o uso de antidiarreicos (por exemplo, loperamida ) como tratamento inicial e o de sequestrador de ácidos biliares como terapia de segunda linha.
Agentes antidiarreicos no tratamento da síndrome do intestino irritável (SII) com diarreia
Loperamida – Em pacientes com SII-diarreia, recomenda-se a loperamida, comprimido de 2 mg, 45 minutos antes de uma refeição, em doses programadas regularmente. Os agentes antidiarreicos inibem o peristaltismo, prolongam o tempo de trânsito intestinal e reduzem o volume fecal. No entanto, a loperamida não deve ser usada em pacientes com SII-constipação e deve ser usada em doses limitadas, conforme necessário, em pacientes com alternância entre diarreia e constipação (dose diária máxima de 16 mg/dia).
Colestiramina (sequestrador de ácidos biliares) – Em pacientes com diarreia persistente, apesar dos antidiarreicos, recomenda-se o uso do sequestrador de ácidos biliares (colestiramina – a dose inicial de colestiramina deve ser de 4 g três vezes por dia, com ajuste posterior da dose, se necessário). No entanto, seu uso é limitado pelos efeitos colaterais gastrointestinais associados, incluindo inchaço, flatulência, desconforto abdominal e constipação.
A justificativa para o uso de sequestradores de ácidos biliares em pacientes com SII-D é que até 50% dos pacientes com diarreia funcional e SII-diarreia apresentam má absorção de ácido biliar. Os ácidos biliares causam diarreia, estimulando a secreção e a motilidade do cólon.
Ondansetron (antagonistas dos receptores da 5-hidroxitriptamina (serotonina) 3 – Em um estudo cruzado randomizado no qual 120 pacientes com SII-diarreia tratados com dose inicial de 4 mg melhoraram significativamente a consistência, a frequência e a urgência das fezes, mas não foi associado a uma melhora significativa dor abdominal.
Tratamento farmacológico da síndrome do intestino irritável (SII) com dor e inchaço abdominal
Em pacientes com dor abdominal devido à SII, recomenda-se usar os antiespasmódicos de acordo com a necessidade. Em pacientes com SII com constipação, os antiespasmódicos são usados apenas se a dor abdominal persistir, apesar do tratamento da constipação. Em pacientes com dor abdominal persistente apesar dos antiespasmódicos, recomenda-se um teste com antidepressivos. Em pacientes com SII moderada a grave sem constipação, particularmente aqueles com inchaço, que não responderam a outras terapias, sugerimos um estudo de duas semanas com rifaximina.
Agentes antiespasmódicos no tratamento da síndrome do intestino irritável (SII)
Os antiespasmódicos devem ser administrados conforme a necessidade e/ou em resposta a fatores desencadeante e/ou exacerbadores sabidamente conhecidos. Os antiespasmódicos promovem alívio da dor abdominal a curto prazo nos pacientes com SII, mas sua eficácia a longo prazo não foi estabelecida.
Os antiespasmódicos incluem os que agem diretamente no relaxamento do músculo liso intestinal (por exemplo, mebeverina – 200 mg 2 vezes/dia, trimebutina – 200 mg 3 vezes/dia e pinavério – 50 mg 3 vezes/dia; dose pode ser aumentada até 100 mg 3 vezes/dia) e os agentes anticolinérgicos (por exemplo, escopolamina – 1 comprimido ou 20 a 40 gotas (10-20 mg), 3 a 5 vezes ao dia) ou antimuscarínicos (por exemplo, dicicloverina – 10 a 20 mg, 3 ou 4 vezes por dia e hiosminamina – 0,125 a 0,25 mg por via oral ou sublingual, três a quatro vezes ao dia, conforme necessário). A inibição seletiva do músculo liso gastrointestinal por antiespasmódicos e óleo de hortelã reduz a atividade motora colônica e pode ser benéfica em pacientes com dor abdominal pós-prandial, gases, inchaço abdominal e urgência fecal.
Antidepressivo no tratamento da síndrome do intestino irritável (SII)
Os antidepressivos têm propriedades analgésicas independentes dos efeitos na melhora do humor. Os antidepressivos tricíclicos (ACTs), por meio de suas propriedades anticolinérgicas, também diminuem o tempo de trânsito intestinal, o que pode fornecer benefícios na SII predominante por diarreia. Dado ao seu efeito no trânsito intestinal, os ACTs devem ser usados com cautela em pacientes com constipação.
Para o tratamento da dor abdominal na SII, os antidepressivos devem ser iniciados em doses baixas. A dose inicial deve ser ajustada com base na tolerância e resposta. Devido ao início tardio da ação dos antidepressivos, três a quatro semanas de tratamento devem ser tentadas antes de aumentar a dose. Amitriptilina, nortriptilina e imipramina podem ser iniciadas na dose de 10 a 25 mg na hora de dormir.
Antibióticos no tratamento da síndrome do intestino irritável (SII)
Embora os antibióticos não sejam recomendados em todos os pacientes com SII, os pacientes com SII moderada a grave sem constipação, particularmente aqueles com inchaço abdominal, que falharam em responder a outros tratamentos (por exemplo, uma dieta pobre em FODMAPs, antiespasmódicos e TCAs), recomenda-se um tratamento teste por duas semanas com rifaximina.
A rifaximina (550 mg três vezes ao dia durante 14 dias) está associado a uma melhora geral dos sintomas da SII e, em especial, na diminuição do inchaço abdominal e da diarreia, quando comparados com o placebo. No entanto, a melhora no inchaço abdominal em pacientes com SII sem constipação é modesta.
Probióticos no tratamento da síndrome do intestino irritável (SII)
Os probióticos não são recomendados rotineiramente nos pacientes com SII. Embora tenham sido associados a uma melhora nos sintomas, a magnitude do benefício e as espécies mais eficazes são incertas.
Os benefícios dos probióticos na condução da SII não foram comprovados, mas têm potencial em impactar na condução do tratamento. É possível que algum benefício clinicamente importante possa ser alcançado em certos subgrupos de pacientes, particularmente naqueles em que a diarreia predomina. Como na doença inflamatória intestinal, a abordagem pode estar na correção da microbiota alterada, em vez de usar uma preparação probiótica genérica em todos os pacientes.
- Bifidobacterium infantis_____________ 1 bilhão UFC
- Bifidobacterium bifidum ____________1 bilhão UFC
- Lactobacillus salivarius_______________1 bilhão UFC
- Lactobacillus plantarum______________1 bilhão UFC
- Pectina_______________________________300 mg
Ou
- Inulina ________________________________500 mg
Tomar uma vez ao dia durante 30 dias.
Tratamento da síndrome do intestino irritável (SII) em pacientes refratários
Pequeno subconjunto de pacientes com síndrome do intestino irritável (SII) apresenta sintomas refratários. Pacientes com sintomas contínuos, apesar da terapia farmacológica adjunta, devem ser cuidadosamente reavaliados, prestando atenção específica aos tipos de sintomas, a intensidade dos sintomas, a resposta aos medicamentos e à presença de sinais e sintomas de alarme que devem levar a uma avaliação mais aprofundada.
Pacientes com sintomas incessantes associados a comprometimento psiquiátrico podem se beneficiar da modificação de comportamento em conjunto com antidepressivos.
O uso de agentes ansiolíticos em pacientes com SII deve limitar-se à redução em curto prazo (menos de duas semanas) da ansiedade situacional aguda que pode estar contribuindo para os sintomas. Os efeitos colaterais dos ansiolíticos incluem o risco de dependência, a suspensão pode levar o efeito de rebote e interações medicamentosas. Além disso, os benzodiazepínicos podem diminuir os limiares da dor.
Isenção de responsabilidade
As informações contidas neste artigo são apenas para fins educacionais e não devem ser usadas para diagnóstico ou para orientar o tratamento sem o parecer de um profissional de saúde. Qualquer leitor que está preocupado com sua saúde deve entrar em contato com um médico para aconselhamento.